10 informations rassurantes à propos du virus
DEE. Certes, la progression de l’épidémie de coronavirus est préoccupante. Mais il faut rester optimiste. En effet, jamais l’humanité n’a été aussi bien préparée à affronter une pandémie. Par Ignacio López-Goñi, Universidad de Navarra
Que l’épidémie de COVID-19 soit déclarée pandémie ou non, il est clair que la situation que nous vivons actuellement doit être considérée avec le plus grand sérieux. Le coronavirus SARS-CoV-2 se fiche bien de savoir s’il est à l’origine d’une pandémie : en moins de deux mois, il s’est propagé sur plusieurs continents.
On considère qu’une maladie entre en phase pandémique lorsque sa transmission se fait de manière prolongée, efficace et continue, simultanément au sein de plus de trois régions géographiques différentes. Peut-être sommes-nous donc déjà entrés en phase pandémique en ce qui concerne le COVID-19. Mais cela ne signifie pas pour autant que nous sommes condamnés à mort : le fait qu’un virus soit à l’origine d’une pandémie ne reflète pas sa létalité, mais uniquement sa transmissibilité et son extension géographique.
Une chose est sûre : la peur, en revanche, est bel et bien entrée en phase pandémique. Pour la première fois de l’histoire, nous vivons une épidémie en temps réel. Nous sommes sous perfusion d’informations : partout sur la planète, les médias nous informent en temps réel de l’évolution de l’épidémie, plusieurs fois par jour, sept jours sur sept. Nous sommes tenus au courant en direct de chaque nouveau cas. Le fait que le coronavirus a muté trois fois au Brésil a même fait la une des journaux !
J’insiste, nous faisons face à un grave problème. Cependant, il faut se souvenir que l’une des premières victimes du coronavirus aura été l’économie. S’il est important de rendre compte de l’évolution de la situation, il faut également mettre l’accent sur les informations positives. Et elles existent aussi : voici dix bonnes nouvelles concernant le coronavirus.
1./ Nous savons ce qui est à l’origine de la maladie
Après la description des premiers cas de sida en juin 1981, plus de deux ans ont été nécessaires pour identifier le virus à l’origine de la maladie, le VIH. Concernant le nouveau coronavirus, les premiers cas de pneumonie sévère ont été signalés en Chine le 31 décembre 2019. Le 7 janvier, le virus responsable avait déjà été identifié. Au jour 10, la séquence de son génome était disponible.
Nous savons déjà qu’il s’agit d’un coronavirus appartenant au groupe 2B, autrement dit de la même famille que le SRAS, et nous lui avons donné un nom : SARS-CoV-2. La maladie qu’il provoque est elle aussi baptisée : Covid-19. Ce nouveau virus est apparenté à un coronavirus de chauves-souris. Les analyses génétiques ont confirmé qu’il est d’origine naturelle, qu’il a émergé récemment (entre fin novembre et début décembre), et que, bien que les virus s’adaptent en mutant, la fréquence de mutation du SARS-CoV-2 n’est pas très élevée.
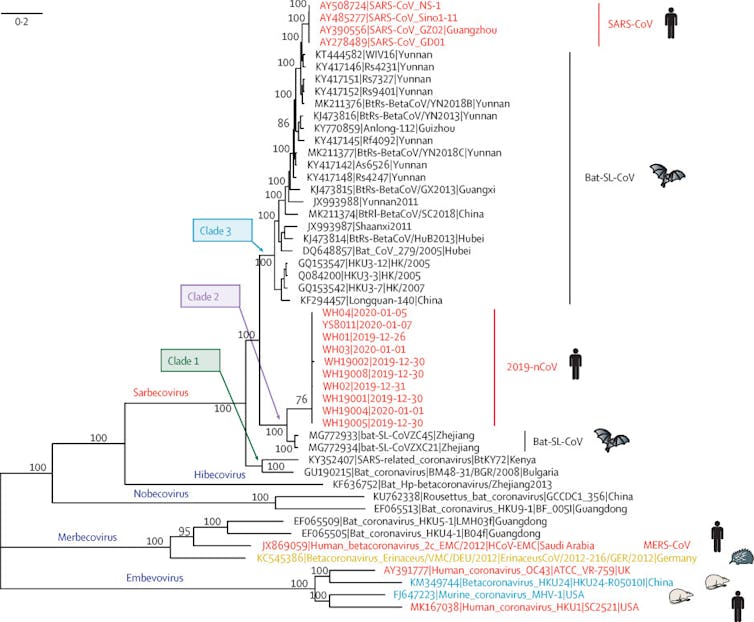
Analyse phylogénétique des génomes du 2019-nCoV et de ceux de virus représentatifs du genre Betacoronavirus. _The Lancet_
2./ Nous savons comment détecter le coronavirus
Dès le 13 janvier, un test RT-PCR permettant de détecter le virus a été rendu accessible à tous. Ces derniers mois, les tests de ce type ont été perfectionnés, et leur sensibilité et spécificité évaluées.
3./ En Chine, la situation s’améliore
Les importantes mesures de contrôle et d’isolement imposées par la Chine portent leurs fruits : le nombre de cas diagnostiqués quotidiennement diminue depuis plusieurs semaines.
Dans d’autres pays, un suivi épidémiologique détaillé est en cours. Les flambées du nouveau coronavirus sont très spécifiques, ce qui peut permettre de les contrôler plus facilement. C’est par exemple le cas en Corée du Sud ou à Singapour.
4./ 81% des cas sont bénins
La maladie ne provoque aucun symptôme ou est bénigne dans 81 % des cas. Dans 14 % des cas, elle peut provoquer une pneumonie sévère et dans les 5 % restant, elle peut devenir critique, voire mortelle.
5./ Les gens guérissent
Les médias ont parfois tendance à ne rendre compte que de l’augmentation du nombre de cas confirmés et du nombre de décès. Néanmoins, la majorité des personnes qui ont été infectées sont guéries. On dénombre en effet 13 fois plus de guérisons que de décès, et cette proportion est en augmentation.
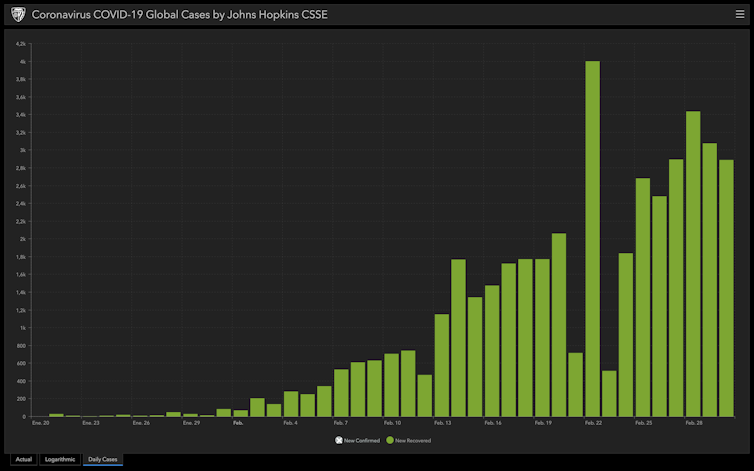
Rétablissements par jour. Johns Hopkins CSSE
6./ Les enfants ne sont (presque) pas affectés
Seul 3 % des cas concernent des jeunes de moins de 20 ans, et la mortalité chez les personnes de moins de 40 ans n’est que de 0,2 %. Chez les enfants, les symptômes sont si légers qu’ils peuvent passer inaperçus.
7./ Le coronavirus est facilement inactivé
Le virus peut être efficacement inactivé en nettoyant pendant une minute les surfaces contaminées avec une solution d’éthanol (alcool à 62-71 %), de peroxyde d’hydrogène (« eau oxygénée » à 0,5 %) ou d’hypochlorite de sodium (eau de javel à 0,1 %). Le lavage fréquent des mains avec du savon et de l’eau est le moyen le plus efficace pour éviter les transmissions.
8./ Il existe déjà plus de 250 articles scientifiques sur le nouveau coronavirus
L’heure est à la science et à la coopération. En à peine plus d’un mois, 164 articles mentionnant les termes Covid-19 ou SARS-CoV-2 ont été référencés dans la base de données bibliographique PubMed, qui fait référence pour les sciences biomédicales. De nombreuses autres publications ont également été référencées dans des dépôts d’articles encore non revisés. Ces travaux préliminaires traitent de vaccins, de thérapies, d’épidémiologie, de génétique et de phylogénie, de diagnostic, d’aspects cliniques, etc. Ils ont été élaborés par environ 700 auteurs, répartis partout sur la planète. Il s’agit de science coopérative, partagée et ouverte. En 2003, lorsque le SRAS est survenu, il a fallu plus d’un an pour obtenir un nombre d’articles moitié moindre. Qui plus est, cette fois-ci la plupart des revues scientifiques ont laissé leurs publications traitant du coronavirus en libre accès.
9./ Il existe déjà des prototypes de vaccins
Notre capacité à concevoir de nouveaux vaccins est spectaculaire. Plus de huit projets ciblant le nouveau coronavirus ont déjà été montés. Proposer un prototype de vaccin va très vite. Certains groupes qui travaillaient sur des projets de vaccination contre des virus similaires au SARS-CoV-2 n’ont eu qu’à réorienter leurs recherches vers ce nouveau virus. Le développement est cependant ralenti par les indispensables tests visant à évaluer la toxicité ou les effets secondaires potentiels des candidats-vaccins, ainsi que leur sécurité, leur immunogénicité (capacité à induire une réponse immunitaire) et l’efficacité de la protection qu’ils confèrent. Plusieurs mois ou années pourraient donc s’avérer nécessaires pour aboutir à un vaccin commercialisable, mais des prototypes sont déjà en cours de mise au point.
C’est par exemple le cas du vaccin ARNm-1273 de Moderna, qui consiste en un fragment d’ARN messager permettant de produire une protéine dérivée de la glycoprotéine S de surface du coronavirus. La société Moderna avait déjà travaillé sur des prototypes similaires pour d’autres virus tels que le virus respiratoire syncytial (VRS, ou HRSV pour Human Respiratory Syncytial Virus), le métapneumovirus humain, le virus parainfluenza de type 3, le virus de la grippe A(H7N9), le cytomegalovirus, le virus Zika ou le virus d’Epstein-Barr.
La société Inovio Pharmaceuticals a quant à elle annoncé travailler sur un vaccin à ADN synthétique ciblant le nouveau coronavirus. Baptisé INO-4800, il est également basé sur le gène de la glycoprotéine S de surface du virus.
De son côté, Sanofi utilisera sa plate-forme d’expression de baculovirus recombinants pour produire de grandes quantités de l’antigène de surface du nouveau coronavirus.
Le « groupe vaccin » de l’Université du Queensland, en Australie, a quant à lui annoncé qu’il travaillait déjà sur un prototype utilisant la technique appelée « pince moléculaire » (« molecular clamp »). Cette nouvelle technologie consiste à créer des molécules chimériques capables de maintenir la structure tridimensionnelle originelle de l’antigène viral. Cela permet de produire des vaccins en un temps record, en utilisant le génome du virus.
Une autre société de biotechnologie, Novavax, a également annoncé mener des travaux sur le coronavirus. Elle possède une technologie permettant de produire des protéines recombinantes assemblées en nanoparticules qui, avec leur propre adjuvant, constituent de puissants immunogènes. En Espagne, le groupe de Luis Enjuanes et Isabel Sola, du CNB-CSIC, travaille depuis des années sur des vaccins contre les coronavirus.
Certains de ces prototypes seront bientôt testés chez l’être humain.
10./ Plus de 80 essais cliniques concernant des antiviraux sont en cours
Les vaccins sont préventifs. Dans l’immédiat, il est important de mettre au point des traitements permettant de soigner les personnes déjà malades. Plus de 80 essais cliniques visant à évaluer l’efficacité de traitements contre le coronavirus sont en cours. Il s’agit d’antiviraux qui ont été utilisés dans le cadre d’autres infections, qui sont déjà approuvés, et que nous savons sûrs.
Le remdesivir fait partie de ces antiviraux déjà testés chez l’être humain. Cet antiviral à large spectre, toujours à l’étude, a été employé contre Ebola et les coronavirus SRAS et MERS. Il s’agit d’un analogue de l’adénosine. Incorporé dans la chaîne d’ARN viral, il inhibe sa réplication.
La chloroquine est une autre candidate. Ce médicament antipaludéen s’est aussi révélé avoir une puissante activité antivirale. On sait que la chloroquine bloque l’infection virale en augmentant le pH de l’endosome (une sorte de petite structure sphérique délimitée par une membrane), nécessaire à la fusion du virus avec la cellule, inhibant ainsi son entrée. Il a été prouvé que ce composé bloque le nouveau coronavirus in vitro. La chloroquine est déjà utilisée chez des patients atteints de pneumonie causée par coronavirus.
Le Lopinavir et le Ritonavir sont deux inhibiteurs de protéase utilisés comme traitement antirétroviral dans la lutte contre le VIH, dont ils inhibent la maturation finale. Étant donné que la protéase du SARS-Cov-2 s’est avérée similaire à celle du VIH, cette combinaison a déjà été testée chez des patients atteints du coronavirus.
Parmi les autres essais proposés, certains sont basés sur l’utilisation de l’oseltamivir (un inhibiteur de la neuraminidase utilisé contre le virus de la grippe), de l’interféron bêta-1b (une protéine à fonction antivirale), d’antisérums de personnes déjà rétablies ou d’anticorps monoclonaux pour neutraliser le virus. De nouvelles thérapies mettant en œuvre des substances inhibitrices ont aussi été proposées, telle que la baricitinib, un médicament déjà autorisé dans le traitement de la polyarthrite rhumatoïde dont l’efficacité potentielle contre le coronavirus a été identifiée grâce à l’intelligence artificielle.
En 1918, la pandémie de grippe avait fait plus de 25 millions de morts en moins de 25 semaines. Est-ce qu’une telle situation pourrait se reproduire aujourd’hui ? Probablement pas. En effet, jamais dans notre histoire nous n’avons été mieux préparés à lutter contre une pandémie.
______
Par Ignacio López-Goñi, Catedrático de Microbiología, Universidad de Navarra
La version originale de cet article a été publiée sur The Conversation.

![corona[1]](https://actu.bladi.eu/wp-content/uploads/sites/11/2020/03/corona1.jpg)